Gói giải pháp dự phòng nhiễm khuẩn vết mổ trong phẫu thuật đại trực tràng. Bước tiếp cận hữu hiệu làm giảm nhiễm khuẩn vết mổ và giảm chi phí chăm sóc y tế
Tóm tắt:
Tầm quan trọng: Nhiễm khuẩn vết mổ (NKVM) trong phẫu thuật đại trực tràng thường kết hợp với tăng gánh nặng bệnh tật và chi phí chăm sóc y tế.
Mục tiêu: Xác định hiệu quả của gói dự phòng NKVM (sau gọi tắt là gói) lên tỷ lệ NKVM và chi phí trong phẫu thuật đại trực tràng.
Thiết kế: Nghiên cứu hồi cứu trên dữ liệu lâm sàng và chi phí của bệnh viện Đại học Y khoa Duke – Hoa Kỳ. Thời gian nghiên cứu là từ 01 tháng 01 năm 2008 đến 31 tháng 12 năm 2012; kết quả được lượng giá và so sánh trước và sau khi áp dụng gói vào tháng 7 năm 2011.
Địa điểm và đối tượng: Viện trường tuyến cuối ở 559 người bệnh trãi qua mổ phiên đại trực tràng loại phẫu thuật đặc biệt.
Kết cục chủ yếu và các phương pháp đo lường: Kết cục chính là tỷ lệ NKVM trước và sau khi áp dụng gói. Các kết cục thứ yếu là NKVM sâu, NKVM khoang tạng, bục vết mổ, nhiễm khuẩn huyết sau mổ, thời gian nằm viện, tái nhập viện trong vòng 30 ngày và các chi phí điều trị nội trú liên quan.
Kết quả: Trong 559 bệnh nhân (BN) của nghiên cứu, 346 (61,9%) được tiến hành phẫu thuật trước và 213 (38,1%) sau áp dụng gói. Các nhóm được ghép sao cho xu hướng được xử lý với gói nhắm đến việc tính toán các điểm khác biệt có ý nghĩa về những đặc điểm trước và sau can thiệp. So sánh các cặp ghép cho thấy việc áp dụng gói can thiệp thường kèm với giảm NKVM nông (19,3% so với 5,7%, P < 0,001) và nhiễm khuẩn huyết sau mổ (8,5% so với 2,4%, P = 0,009). Không có khác biệt rõ đối với NKVM sâu và NKVM khoang-tạng, bục vết mổ, thời gian nằm viện, tái nhập viện trong vòng 30 ngày và những chi phí khác giữa hai nhóm ghép cặp. Tuy nhiên, trong phân tích một nhóm nhỏ trong giai đoạn sau áp dụng gói, NKVM nông lại có liên quan đến tăng 35,5% chi phí các loại (13.252 USD so với 9.779 USD, P = 0,001) và tăng 71,7% thời gian nằm viện (7,9 so với 4,6 ngày, P < 0,001).
Kết luận và khuyến nghị: Gói dự phòng NKVM có kết hợp với một sự giảm rõ rệt NKVM sau mổ đại trực tràng. Tăng chi phí do NKVM cho thấy gói dự phòng là một giải pháp hữu hiệu nhằm giảm chi phí chăm sóc y tế.
NKVM thường đi kèm với gia tăng gánh nặng bệnh tật, thời gian nằm viện, tỷ lệ tái nhập viện và chi phí chăm sóc y tế [1-7]. Điều này lại càng quan trọng trong phẫu thuật đại trực tràng, với tỷ lệ NKVM cao hơn so với các loại phẫu thuật (PT) khác, từ 15% đến 30% [8-10]. Do vậy, giảm NKVM đối với PT đại trực tràng đã trở thành mục tiêu chính của những sáng kiến cải tiến chất lượng [11-14]. Nhìn rộng ra, trọng tâm thường là việc tuân thủ các thực hành khuyến cáo theo thực chứng, ví như những khuyến cáo của Đề án Cải tiến Chăm sóc của các Trung tâm Dịch vụ Medicare và Medicaid [11, 12, 14-17]. Những thực hành này bao gồm sử dụng kháng sinh dự phòng hợp lý, xén cắt lông tóc trước mổ, giám sát đường huyết ở BN mổ tim mạch và giữ bình nhiệt ở BN phẫu thuật đại trực tràng. Tuy nhiên, rõ ràng là việc tuân thủ tốt của cá thể đối với các biện pháp đề án Cải tiến Chăm sóc Phẫu thuật một mình nó không thể mang lại kết quả giảm NKVM [15, 18-21]. Ngược lại, những nỗ lực dùng vào các giải pháp hệ thống, hoặc còn gọi là gói can thiệp, hướng đến lồng ghép những thực hành tốt nhất xuyên qua các giai đoạn chăm sóc tiền phẫu lại đã tỏ ra thành công ở nhiều mức độ khác nhau [22-25].
Cộng thêm vào việc tăng cường chất lượng chăm sóc BN, giảm chi phí chăm sóc cũng thường ghép với hiệu lợi giảm NKVM [4, 17]. Tuy nhiên, rất ít nghiên cứu [2, 6, 7] chú ý đến lượng hóa chi phí liên quan đến NKVM. Trong số các NC đó, tính không đồng nhất này đã khiến cho việc định giá chi phí liên quan NKVM ở bất kỳ nhóm đối tượng BN nào cũng đều khó khăn [2, 6, 7, 26, 27].
Từ đấy, chúng tôi trình bày kinh nghiệm của mình với gói can thiệp dự phòng NKVM (sau đây gọi tên là Gói) đối với PT đại trực tràng. Động lực thúc đẩy việc ứng dụng Gói của chúng tôi bắt nguồn từ việc tham gia ACS-NSQPI của viện chúng tôi (ACS-NSQPI: Ameriacn College of Surgeons National Surgical Quality Improvement Program = Chương trình Cải tiến Chất lượng Phẫu thuật Quốc gia của Trường môn Phẫu thuật viên Hoa Kỳ). ACS-NSQIP cung ứng một kho dữ liệu duy trì theo dòng thời gian được thiết kế nhằm cho phép xác định được kết cục hậu phẫu trong vòng 30 ngày như là một phương tiện cải tiến chất lượng [28, 29].
Phương pháp nghiên cứu
Thiết kế nghiên cứu
NC thuần tập hồi cứu này được thông qua bởi Hội đồng khoa học Viện tại Trung tâm Đại học Y khoa Duke. Các file dữ liệu của ACS-NSQIP trong viện được dùng để nhận biết một nhóm mẫu BN được thực hiện PT đại trực tràng loại đặc biệt tại Trung tâm Đại học Y khoa Duke khoảng giữa 01/01/2008 và 31/12/2012. Những PT này bao gồm cắt đoạn trước thấp, cắt bỏ trực tràng đường bụng (abdominalperineal resection), cắt bỏ một phần hay toàn bộ đại tràng qua đường bụng có hay không cắt bỏ trực tràng, cắt bỏ trực tràng, cắt bỏ tiệt căn tiểu khung (pelvic exenteration) hoặc thủ thuật kiểu Hartmann Chỉ có những PT được thực hiện bởi một trong ba PTV được chứng nhận thành viên nghiên cứu của viện là được xem xét trong suốt thời gian NC. Đặc điểm nhân khẩu của BN, các bệnh mạn kèm tiền phẫu, các yếu tố trong khi mổ và kết cục trong vòng 30 ngày được xác định bằng cách thu thập số liệu từ kho dữ liệu ACS-NSQIP của cơ sở. Dữ liệu ACS-NSQIP liên quan đến mẫu nghiên cứu được thu thập bởi một chuyên gia tổng hợp lâm sàng – phẫu thuật nhiều kinh nghiệm (M.W.), bảo đảm bộ số liệu chính xác [28, 29]. Ngoài dữ liệu ACS-NSQIP, thông tin chi phí khác nhau nội viện được thu thập từ Phòng Tài chính Bệnh viện trường Duke. Các chi phí nội trú này liên quan đến phí chăm sóc nội trú nhưng loại trừ phí của bác sỹ. Ví dụ như giá phí phòng mổ và trang thiết bị, thuốc men, chăm sóc điều dưỡng, xét nghiệm, X-quang và các dịch vụ khác.
Gói dự phòng NKVM
Việc sử dụng Gói có liên quan đến một bước tiếp cận có hệ thống nhằm cải tiến việc sử dụng các giải pháp dự phòng NKVM trong suốt các giai đoạn chăm sóc tiền phẫu. Đó là một nỗ lực đa chuyên ngành, gọi tên đến các PTV, nhà gây mê, điều dưỡng khoa lâm sàng, nhân viên phòng mổ, điều dưỡng đơn vị, nhân viên phục vụ hành chính và những người hỗ trợ chăm sóc (hộ lý) để thực hiện những điều đã ghi nhận trong bảng kiểm. Chương trình triển khai Gói được dẫn dắt và điều phối bởi một PTV đại trực tràng (C.R.M.) hàng tháng thường gặp với những người chủ chốt đã được chỉ định từ những nhóm khác nhau để xem xét lại kết quả NKVM và can thiệp vào bất kỳ bước nào của Gói được triển khai.
Những yếu tố cấu thành Gói bao gồm những biện pháp thực chứng đã có sẵn cũng như những giải pháp theo nếp nghĩ thông thường được xem là đặt ra nguy cơ tối thiểu và mang nhiều tiềm năng có lợi (Bảng 1). Trước khi mổ, BN được cung cấp thông tin và phương tiện nhằm phòng ngừa NKVM, đồng thời được hướng dẫn và cung cấp phương tiện thực hiện một cuộc tắm toàn thân với chlorhexidine gluconate đêm hôm trước ngày mổ. Dung dịch polyethylene glycol 3350 pha chuẩn để tẩy ruột và kháng sinh uống (neomycin sulfate và erythromycin) được triển khai thực hiện [30, 31]. Đối với KS dự phòng trước mổ, tất cả BN không dị ứng được dùng một liều đơn 1g ertapenam sodium trong vòng 1 giờ trước rạch da [32]. Nếu bị dị ứng có thể thay ciprofolxacin hydrochloride và metronidazole phosphate. Phẫu trường được chuẩn bị với dung dịch chuẩn cồn 2% chlorhexidine gluconate –70% isopropyl [33]. Trong mổ, một tấm bảo vệ vết mổ được dùng để mở vết rạch da, đi lại trong phòng mổ được hạn chế cho những nhân viên chủ yếu và gây mê theo dõi cẩn thận thân nhiệt và đường huyết BN sao cho luôn ở mức bình thường. Vào thời điểm đóng vết mổ, PTV và phụ mổ tiến hành thay áo và găng và một khay thiết bị chuyên dụng đóng vết mổ được dùng để đóng cân và da. Tiếp sau đóng vết mổ, một tấm dắp vô khuẩn được đặt lên trên vết mổ. Sau mổ, băng gạc được loại bỏ trong vòng 48 giờ sau mổ. Sau đó vết mổ được rửa hàng ngày với chlorhexinidine.
Bảng 1. Gói dự phòng Nhiễm khuẩn vết mổ (NKVM) trong PT đại trực tràng
Tầm quan trọng: Nhiễm khuẩn vết mổ (NKVM) trong phẫu thuật đại trực tràng thường kết hợp với tăng gánh nặng bệnh tật và chi phí chăm sóc y tế.
Mục tiêu: Xác định hiệu quả của gói dự phòng NKVM (sau gọi tắt là gói) lên tỷ lệ NKVM và chi phí trong phẫu thuật đại trực tràng.
Thiết kế: Nghiên cứu hồi cứu trên dữ liệu lâm sàng và chi phí của bệnh viện Đại học Y khoa Duke – Hoa Kỳ. Thời gian nghiên cứu là từ 01 tháng 01 năm 2008 đến 31 tháng 12 năm 2012; kết quả được lượng giá và so sánh trước và sau khi áp dụng gói vào tháng 7 năm 2011.
Địa điểm và đối tượng: Viện trường tuyến cuối ở 559 người bệnh trãi qua mổ phiên đại trực tràng loại phẫu thuật đặc biệt.
Kết cục chủ yếu và các phương pháp đo lường: Kết cục chính là tỷ lệ NKVM trước và sau khi áp dụng gói. Các kết cục thứ yếu là NKVM sâu, NKVM khoang tạng, bục vết mổ, nhiễm khuẩn huyết sau mổ, thời gian nằm viện, tái nhập viện trong vòng 30 ngày và các chi phí điều trị nội trú liên quan.
Kết quả: Trong 559 bệnh nhân (BN) của nghiên cứu, 346 (61,9%) được tiến hành phẫu thuật trước và 213 (38,1%) sau áp dụng gói. Các nhóm được ghép sao cho xu hướng được xử lý với gói nhắm đến việc tính toán các điểm khác biệt có ý nghĩa về những đặc điểm trước và sau can thiệp. So sánh các cặp ghép cho thấy việc áp dụng gói can thiệp thường kèm với giảm NKVM nông (19,3% so với 5,7%, P < 0,001) và nhiễm khuẩn huyết sau mổ (8,5% so với 2,4%, P = 0,009). Không có khác biệt rõ đối với NKVM sâu và NKVM khoang-tạng, bục vết mổ, thời gian nằm viện, tái nhập viện trong vòng 30 ngày và những chi phí khác giữa hai nhóm ghép cặp. Tuy nhiên, trong phân tích một nhóm nhỏ trong giai đoạn sau áp dụng gói, NKVM nông lại có liên quan đến tăng 35,5% chi phí các loại (13.252 USD so với 9.779 USD, P = 0,001) và tăng 71,7% thời gian nằm viện (7,9 so với 4,6 ngày, P < 0,001).
Kết luận và khuyến nghị: Gói dự phòng NKVM có kết hợp với một sự giảm rõ rệt NKVM sau mổ đại trực tràng. Tăng chi phí do NKVM cho thấy gói dự phòng là một giải pháp hữu hiệu nhằm giảm chi phí chăm sóc y tế.
NKVM thường đi kèm với gia tăng gánh nặng bệnh tật, thời gian nằm viện, tỷ lệ tái nhập viện và chi phí chăm sóc y tế [1-7]. Điều này lại càng quan trọng trong phẫu thuật đại trực tràng, với tỷ lệ NKVM cao hơn so với các loại phẫu thuật (PT) khác, từ 15% đến 30% [8-10]. Do vậy, giảm NKVM đối với PT đại trực tràng đã trở thành mục tiêu chính của những sáng kiến cải tiến chất lượng [11-14]. Nhìn rộng ra, trọng tâm thường là việc tuân thủ các thực hành khuyến cáo theo thực chứng, ví như những khuyến cáo của Đề án Cải tiến Chăm sóc của các Trung tâm Dịch vụ Medicare và Medicaid [11, 12, 14-17]. Những thực hành này bao gồm sử dụng kháng sinh dự phòng hợp lý, xén cắt lông tóc trước mổ, giám sát đường huyết ở BN mổ tim mạch và giữ bình nhiệt ở BN phẫu thuật đại trực tràng. Tuy nhiên, rõ ràng là việc tuân thủ tốt của cá thể đối với các biện pháp đề án Cải tiến Chăm sóc Phẫu thuật một mình nó không thể mang lại kết quả giảm NKVM [15, 18-21]. Ngược lại, những nỗ lực dùng vào các giải pháp hệ thống, hoặc còn gọi là gói can thiệp, hướng đến lồng ghép những thực hành tốt nhất xuyên qua các giai đoạn chăm sóc tiền phẫu lại đã tỏ ra thành công ở nhiều mức độ khác nhau [22-25].
Cộng thêm vào việc tăng cường chất lượng chăm sóc BN, giảm chi phí chăm sóc cũng thường ghép với hiệu lợi giảm NKVM [4, 17]. Tuy nhiên, rất ít nghiên cứu [2, 6, 7] chú ý đến lượng hóa chi phí liên quan đến NKVM. Trong số các NC đó, tính không đồng nhất này đã khiến cho việc định giá chi phí liên quan NKVM ở bất kỳ nhóm đối tượng BN nào cũng đều khó khăn [2, 6, 7, 26, 27].
Từ đấy, chúng tôi trình bày kinh nghiệm của mình với gói can thiệp dự phòng NKVM (sau đây gọi tên là Gói) đối với PT đại trực tràng. Động lực thúc đẩy việc ứng dụng Gói của chúng tôi bắt nguồn từ việc tham gia ACS-NSQPI của viện chúng tôi (ACS-NSQPI: Ameriacn College of Surgeons National Surgical Quality Improvement Program = Chương trình Cải tiến Chất lượng Phẫu thuật Quốc gia của Trường môn Phẫu thuật viên Hoa Kỳ). ACS-NSQIP cung ứng một kho dữ liệu duy trì theo dòng thời gian được thiết kế nhằm cho phép xác định được kết cục hậu phẫu trong vòng 30 ngày như là một phương tiện cải tiến chất lượng [28, 29].
Phương pháp nghiên cứu
Thiết kế nghiên cứu
NC thuần tập hồi cứu này được thông qua bởi Hội đồng khoa học Viện tại Trung tâm Đại học Y khoa Duke. Các file dữ liệu của ACS-NSQIP trong viện được dùng để nhận biết một nhóm mẫu BN được thực hiện PT đại trực tràng loại đặc biệt tại Trung tâm Đại học Y khoa Duke khoảng giữa 01/01/2008 và 31/12/2012. Những PT này bao gồm cắt đoạn trước thấp, cắt bỏ trực tràng đường bụng (abdominalperineal resection), cắt bỏ một phần hay toàn bộ đại tràng qua đường bụng có hay không cắt bỏ trực tràng, cắt bỏ trực tràng, cắt bỏ tiệt căn tiểu khung (pelvic exenteration) hoặc thủ thuật kiểu Hartmann Chỉ có những PT được thực hiện bởi một trong ba PTV được chứng nhận thành viên nghiên cứu của viện là được xem xét trong suốt thời gian NC. Đặc điểm nhân khẩu của BN, các bệnh mạn kèm tiền phẫu, các yếu tố trong khi mổ và kết cục trong vòng 30 ngày được xác định bằng cách thu thập số liệu từ kho dữ liệu ACS-NSQIP của cơ sở. Dữ liệu ACS-NSQIP liên quan đến mẫu nghiên cứu được thu thập bởi một chuyên gia tổng hợp lâm sàng – phẫu thuật nhiều kinh nghiệm (M.W.), bảo đảm bộ số liệu chính xác [28, 29]. Ngoài dữ liệu ACS-NSQIP, thông tin chi phí khác nhau nội viện được thu thập từ Phòng Tài chính Bệnh viện trường Duke. Các chi phí nội trú này liên quan đến phí chăm sóc nội trú nhưng loại trừ phí của bác sỹ. Ví dụ như giá phí phòng mổ và trang thiết bị, thuốc men, chăm sóc điều dưỡng, xét nghiệm, X-quang và các dịch vụ khác.
Gói dự phòng NKVM
Việc sử dụng Gói có liên quan đến một bước tiếp cận có hệ thống nhằm cải tiến việc sử dụng các giải pháp dự phòng NKVM trong suốt các giai đoạn chăm sóc tiền phẫu. Đó là một nỗ lực đa chuyên ngành, gọi tên đến các PTV, nhà gây mê, điều dưỡng khoa lâm sàng, nhân viên phòng mổ, điều dưỡng đơn vị, nhân viên phục vụ hành chính và những người hỗ trợ chăm sóc (hộ lý) để thực hiện những điều đã ghi nhận trong bảng kiểm. Chương trình triển khai Gói được dẫn dắt và điều phối bởi một PTV đại trực tràng (C.R.M.) hàng tháng thường gặp với những người chủ chốt đã được chỉ định từ những nhóm khác nhau để xem xét lại kết quả NKVM và can thiệp vào bất kỳ bước nào của Gói được triển khai.
Những yếu tố cấu thành Gói bao gồm những biện pháp thực chứng đã có sẵn cũng như những giải pháp theo nếp nghĩ thông thường được xem là đặt ra nguy cơ tối thiểu và mang nhiều tiềm năng có lợi (Bảng 1). Trước khi mổ, BN được cung cấp thông tin và phương tiện nhằm phòng ngừa NKVM, đồng thời được hướng dẫn và cung cấp phương tiện thực hiện một cuộc tắm toàn thân với chlorhexidine gluconate đêm hôm trước ngày mổ. Dung dịch polyethylene glycol 3350 pha chuẩn để tẩy ruột và kháng sinh uống (neomycin sulfate và erythromycin) được triển khai thực hiện [30, 31]. Đối với KS dự phòng trước mổ, tất cả BN không dị ứng được dùng một liều đơn 1g ertapenam sodium trong vòng 1 giờ trước rạch da [32]. Nếu bị dị ứng có thể thay ciprofolxacin hydrochloride và metronidazole phosphate. Phẫu trường được chuẩn bị với dung dịch chuẩn cồn 2% chlorhexidine gluconate –70% isopropyl [33]. Trong mổ, một tấm bảo vệ vết mổ được dùng để mở vết rạch da, đi lại trong phòng mổ được hạn chế cho những nhân viên chủ yếu và gây mê theo dõi cẩn thận thân nhiệt và đường huyết BN sao cho luôn ở mức bình thường. Vào thời điểm đóng vết mổ, PTV và phụ mổ tiến hành thay áo và găng và một khay thiết bị chuyên dụng đóng vết mổ được dùng để đóng cân và da. Tiếp sau đóng vết mổ, một tấm dắp vô khuẩn được đặt lên trên vết mổ. Sau mổ, băng gạc được loại bỏ trong vòng 48 giờ sau mổ. Sau đó vết mổ được rửa hàng ngày với chlorhexinidine.
Bảng 1. Gói dự phòng Nhiễm khuẩn vết mổ (NKVM) trong PT đại trực tràng
| Trước mổ | Trong mổ | Sau mổ |
| Tắm chlorhexinidine | Tấm đắp bảo vệ cân | Loại bỏ băng gạc vô khuẩn trong vòng 48 giờ |
| Làm sạch ruột cơ học và kháng sinh uống | Thay áo mổ và găng tay trước khi đóng cân | |
| Khay chuyên dụng đóng vết mổ | Tẩy rửa hàng ngày vết mổ với chlorhexinidine | |
| Ertapenum trong vòng 1 giờ trước khi rạch da | Hạn chế đi lại trong phòng mổ | |
| Chuẩn hóa việc chuẩn bị phẫu trường với cồn chlorhexinidine | Duy trì đường huyết bình thường | |
| Duy trì thân nhiệt bình thường trong suốt thời gain mổ và giai đoạn sớm sau mổ | ||
| Giáo dục người bệnh và tăng cường các giải pháp và mục tiêu phòng ngừa NKVM | ||
Phân tích thống kê
BN được phân tầng bằng việc sử dụng Gói ngay thời điểm phẫu thuật, đó là mối quan tâm hàng đầu của chúng tôi. Số đo kết cục chính của phân tích của chúng tôi là tỷ lệ NKVM nông. Các kết cục thứ yếu bao gồm NKVM sâu, NKVM khoang-tạng, bục vết mổ, nhiễm khuẩn huyết sau mổ, thời gian nằm viện, tái nhập viện trong vòng 30 ngày và chi phí nội viện. Đối với biến số định danh và liên tục, người ta dùng tỷ lệ và số trung bình để thể hiện, lần lượt. So sánh đặc điểm cơ bản và đặc điểm tùy theo phẫu thuật của BN trước và sau khi ứng dụng Gói được thực hiện với tét Pearson χ2 hoặc tét Fisher đối với biến số định danh và tét t với biến số liên tục.
Để phân tích khẳng định và kiểm tra đối với những khác biệt cơ bản, không ngẫu nhiên giữa những BN được thực hiện và không thực hiện Gói dự phòng NKVM, chúng tôi thực hiện phân tích theo xu hướng [34-36]. Những biến số được chọn đưa vào gồm những biến dường như là trùng hợp và bao gồm tuổi, giới của BN, BMI, đái tháo đường, xạ trị gần đây, tổng thời gian PT, sử dụng nội soi và PT có kèm cắt bỏ trực tràng hay không. Những biến này được đưa vào một mô hình hồi quy tuyến tính để tính toán điểm số khuynh hướng và một thuật toán người lân cận tối ưu được sử dụng để ghép cặp thích hợp nhất. Sau khi dùng điểm số khuynh hướng ghép cặp có được 2 nhóm có kích thước tương đương với những đồng biến số cân bằng, dùng tét Pearson χ2 hoặc tét Fisher đối với biến số định danh và tét t với biến số liên tục để so sánh những đặc điểm cơ bản và những kết cục sau mổ. Phân tích hồi quy đa biến được dùng để kiểm tra những biến trùng hợp như đã nói trên.
Phân tích thống kê được thực hiện với phần mềm thống kê (R; phiên bản 3.0.1; R Foundation for Statistical Computing); ý nghĩa thống kê khi P ≤ 0,05.
Kết quả
Trong thời gian NC, 559 ca mổ đại trực tràng đáp ứng được tiêu chuẩn lựa chọn NC được đưa vào nhóm ACS-NSQIP của viện (Bảng 2). 346 (61,9%) ca là trước khi và 213 (38,1%) là sau khi ứng dụng Gói. Tuổi trung bình ở nhóm trước cao hơn nhóm sau (62,2 so với 58,7; P = 0,04). Hơn nữa, tỷ lệ được xạ trị trước mổ ở nhóm trước là cao hơn nhóm sau (19,1% so với 12,2%; P = 0,04). Ngược lại, tỷ lệ BN mới được hóa trị ở nhóm trước lại thấp hơn (5,5% so với 14,6%; P < 0,001). Tỷ lệ ca được mổ nội soi ở nhóm trước cũng thấp hơn nhóm sau (38,4% so với 58,7%; P < 0,001). Những yếu tố khác được đánh giá cũng không khác biệt đáng kể giữa hai nhóm.
Bảng 2. Những đặc điểm cơ bản của nhóm mổ đại trực tràng ACS-NSQIP phân tầng theo việc sử dụng Gói
| Đặc điểm | Tổng (N=559) | Trước Gói (n = 346) | Sau Gói (n = 213) | Giá trị P |
| Tuổi, trung bình (Q1 - Q3), n | 60,8 | 60,2 (50,7-69,9) | 58,7 (46,2-69,2) | 0,04 |
| Giới nam, số lượng (%) | 258 | 156 (45,1) | 102 (47,9) | 0,58 |
| Dân tộc, số lượng (%)
| 428 118 13 | 267 (77,2) 72 (20,8) 7 (2,0) | 161 (75,6) 46 (21,6) 6 (2,8) | 0,80 |
| BMI, trung bình trung bình (Q1 - Q3) | 27,6 | 27,8 (23,9-31,7) | 27,0 (23,7-31,6) | 0,28 |
| Phân loại ASA, số lượng (%)
| 5 219 318 16 | 1 138 200 7 | (n = 212) 4 81 118 9 | 0,10 |
| Loại phẫu thuật, số lượng (%)
| 194 197 50 45 31 31 8 3 | 109 (31,5) 129 (37,3) 37 (10,7) 25 (7,2) 20 (5,8) 22 (6,4) 3 (0,9) 1 (0,3) | 85 (39,9) 68 (31,9) 13 (6,1) 20 (5,2) 11(5,8) 9 (4,2) 5(2,3) 2 (0,9) | 0,11 |
| Ca mổ nội soi, số lượng (%) | 258 | 133 (38,4) | 125 (58,7) | <0,001 |
| Phân loại vết mổ, số lượng (%)
| 481 57 27 | 305 (88,2) 29 (8,4) 12 (3,5) | 176 (82,6) 22 (10,3) 15 (7,0) | 0,11 |
| Nhiễm khuẩn trước mổ, số lượng (%)
| 553 1 2 | (n = 343) 342 (99,7) 0 1 (0,3) | 211 (99,1) 1 (0,5) 1 (0,5) | 0,47 |
| Đái tháo đường, số lượng (%) | 483 | 287 (85,8) | 186 (87,3) | 0,05 |
| Bệnh phổi mạn tắt nghẽn, số lượng (%) | 20 | 15 (4,3) | 5 (2,3) | 0,25 |
| Hút thuốc lá, số lượng (%) | 102 | 67 (19,4) | 35 (16,4) | 0,45 |
| Tình trạng vận động,số lượng (%)
| 550 9 | 338 (97,7) 8 (2,3) | 212 (99,5) 1 (0,5) | 0,18 |
| Hóa trị mới trong vòng 30 ngày, số lượng (%) | 50 | 19 (5,5) | 31 (14,6) | <0,001 |
| Xạ trị trong vòng 90 ngày, số lượng (%) | 92 | 66 (19,1) | 26 (12,2) | 0,04 |
Ngược lại, không thấy khác biệt có ý nghĩa về NKVM sâu, NKVM tạng, bục vết mổ, thời gian nằm viện trung bình, tái nhập viện trong vòng 30 ngày hoặc viện phí giữa các nhóm bắt cặp.
So sánh chưa hiệu chỉnh giữa hai nhóm trước và sau ứng dụng Gói đã cho thấy một sự giảm rõ NKVM nông (24,9% so với 5,6%; P < 0,001), nhiễm khuẩn huyết sau mổ (10,4% so với 2,3%; P < 0,001) và thời gian nằm viện (6,0 ngày so với 5,0 ngày; P = 0,001). Không có khác biệt có ý nghĩa đối với tái nhập viện trong vòng 30 ngày (15,9% so với 9,9%; P = 0,06) và chi phí nội viện (8.422 USD so với 9.700 USD; P = 0,85) giữa hai nhóm trước và sau ứng dụng Gói.
Do một vài khác biệt quan trọng có thể ảnh hưởng đến tỷ lệ NKVM giữa hai nhóm trước và sau Gói, sắp xếp bắt cặp được thực hiện (Bảng 3). Nhóm bắt cặp trước và sau Gói được thực hiện có 212 BN ở mỗi nhóm. Không có khác biệt đáng kể về những đặc điểm nhân khẩu học, đặc điểm cơ bản của BN hoặc những yếu tố đặc hiệu về thủ-phẫu thuật giữa các nhóm bắt cặp.
Đánh giá kết cục cho thấy giảm rõ NKVM nông (19,3% so với 5,7%; P < 0,001) và nhiễm khuẩn huyết sau mổ (8,5% so với 2,4%; P = 0,009) ở nhóm sau Gói (Bảng 4).
Bảng 3. Những đặc điểm cơ bản của nhóm mổ đại trực tràng ACS-NSQIP phân tầng
theo việc sử dụng Gói, sau bắt cặp theo khuynh hướng (propensity matching)
So sánh chưa hiệu chỉnh giữa hai nhóm trước và sau ứng dụng Gói đã cho thấy một sự giảm rõ NKVM nông (24,9% so với 5,6%; P < 0,001), nhiễm khuẩn huyết sau mổ (10,4% so với 2,3%; P < 0,001) và thời gian nằm viện (6,0 ngày so với 5,0 ngày; P = 0,001). Không có khác biệt có ý nghĩa đối với tái nhập viện trong vòng 30 ngày (15,9% so với 9,9%; P = 0,06) và chi phí nội viện (8.422 USD so với 9.700 USD; P = 0,85) giữa hai nhóm trước và sau ứng dụng Gói.
Do một vài khác biệt quan trọng có thể ảnh hưởng đến tỷ lệ NKVM giữa hai nhóm trước và sau Gói, sắp xếp bắt cặp được thực hiện (Bảng 3). Nhóm bắt cặp trước và sau Gói được thực hiện có 212 BN ở mỗi nhóm. Không có khác biệt đáng kể về những đặc điểm nhân khẩu học, đặc điểm cơ bản của BN hoặc những yếu tố đặc hiệu về thủ-phẫu thuật giữa các nhóm bắt cặp.
Đánh giá kết cục cho thấy giảm rõ NKVM nông (19,3% so với 5,7%; P < 0,001) và nhiễm khuẩn huyết sau mổ (8,5% so với 2,4%; P = 0,009) ở nhóm sau Gói (Bảng 4).
Bảng 3. Những đặc điểm cơ bản của nhóm mổ đại trực tràng ACS-NSQIP phân tầng
theo việc sử dụng Gói, sau bắt cặp theo khuynh hướng (propensity matching)
| Đặc điểm | Tổng (N=559) | Trước Gói (n = 346) | Sau Gói (n = 213) | Giá trị P |
| Tuổi, trung bình (Q1 - Q3), n | 60,8 | 60,2 (50,7-69,9) | 58,7 (46,2-69,2) | 0,04 |
| Giới nam, số lượng (%) | 258 | 156 (45,1) | 102 (47,9) | 0,58 |
| Dân tộc, số lượng (%)
| 428 118 13 | 267 (77,2) 72 (20,8) 7 (2,0) | 161 (75,6) 46 (21,6) 6 (2,8) | 0,80 |
| BMI, trung bình trung bình (Q1 - Q3) | 27,6 | 27,8 (23,9-31,7) | 27,0 (23,7-31,6) | 0,28 |
| Phân loại ASA, số lượng (%)
| 5 219 318 16 | 1 138 200 7 | (n = 212) 4 81 118 9 | 0,10 |
| Loại phẫu thuật, số lượng (%)
| 194 197 50 45 31 31 8 3 | 109 (31,5) 129 (37,3) 37 (10,7) 25 (7,2) 20 (5,8) 22 (6,4) 3 (0,9) 1 (0,3) | 85 (39,9) 68 (31,9) 13 (6,1) 20 (5,2) 11(5,8) 9 (4,2) 5(2,3) 2 (0,9) | 0,11 |
| Ca mổ nội soi, số lượng (%) | 258 | 133 (38,4) | 125 (58,7) | <0,001 |
| Phân loại vết mổ, số lượng (%)
| 481 57 27 | 305 (88,2) 29 (8,4) 12 (3,5) | 176 (82,6) 22 (10,3) 15 (7,0) | 0,11 |
| Nhiễm khuẩn trước mổ, số lượng (%)
| 553 1 2 | (n = 343) 342 (99,7) 0 1 (0,3) | 211 (99,1) 1 (0,5) 1 (0,5) | 0,47 |
| Đái tháo đường, số lượng (%) | 483 | 287 (85,8) | 186 (87,3) | 0,05 |
| Bệnh phổi mạn tắt nghẽn, số lượng (%) | 20 | 15 (4,3) | 5 (2,3) | 0,25 |
| Hút thuốc lá, số lượng (%) | 102 | 67 (19,4) | 35 (16,4) | 0,45 |
| Tình trạng vận động,số lượng (%)
| 550 9 | 338 (97,7) 8 (2,3) | 212 (99,5) 1 (0,5) | 0,18 |
| Hóa trị mới trong vòng 30 ngày, số lượng (%) | 50 | 19 (5,5) | 31 (14,6) | <0,001 |
| Xạ trị trong vòng 90 ngày, số lượng (%) | 92 | 66 (19,1) | 26 (12,2) | 0,04 |
Nhằm lượng giá tác động về phí của giảm NKVM nông sau khi ứng dụng Gói, phân tích phân tầng được thực hiện trên viện phí của BN có so với không có NVVM nông trong thời kỳ sau ứng dụng Gói. Sau khi hiệu chỉnh đa biến, NKVM nông xảy ra trong thời kỳ sau ứng dụng Gói thường đi kèm với gia tăng viện phí lên 35,5% (13.253 USD so với 9.779, P = 0,001, R2 = 0,504) (Hình 1). Thêm vào đó, có NKVM nông thường kèm tăng 71,7% thời gian nằm viện (7,9 với 4,6 ngày; P < 0,001, R2 = 0,359).
Bảng 4. Kết cục của PT đại tràng ACS-NSQIP phân tầng theo loại PT sau khi ghép cặp theo xu hướng
| Đặc điểm | Trước Gói (n = 212) | Sau Gói (n = 212) | Giá trị P |
| NKVM nông, số lượng (%) | 41 (19,3) | 12 (5,7) | <0,001 |
| NKVM sâu, số lượng (%) | 3 (1,4) | 0 | 0,25 |
| NKVM khoang-tạng, số lượng (%) | 11 (5,2) | 6 (2,8) | 0,32 |
| Bục vết mổ, số lượng (%) | 5 (2,4) | 3 (1,4) | 0,72 |
| Nhiễm khuẩn huyết sau mổ, số lượng (%) | 18 (8,5) | 5 (2,4) | 0,009 |
| Thời gian nằm viện, trung bình (Q1-Q3) | 5,5 (4 – 8) | 5,0 (3 – 7) | 0,05 |
| Tái nhập viện trong 30 ngày, số lượng (%) | 32 (15,1) | 19 (9,0) | 0,14 |
| Chi phí trực tiếp biến động (VDCs), trung bình (Q1-Q3) | 8.391 (6.781-11.311) | 9.681 (7.915-11.745) | 0,70 |
Bàn luận
Ở NC này, chúng tôi xác định hiệu quả của Gói dự phòng NKVM lên tỷ lệ NKVM ở mổ chương trình đại trực tràng và khảo sát chi phí liên quan đến NKVM nông ở PT đại trực tràng ở một bệnh viện đơn thuần. Tỷ lệ NKVM nông giảm sau khi ứng dụng Gói là 19,3% (24,9% so với 5,6%; P < 0,001) trong phân tích chưa hiệu chỉnh và 13,6% (19,3% so với 5,7%; P < 0,001) sau khi hiệu chỉnh theo xu hướng. Ứng dụng Gói cũng kéo theo giảm tỷ lệ nhiễm khuẫn sau mổ. Nói chung, những phát hiện này hỗ trợ việc ứng dụng Gói như là một biện pháp hữu hiệu cải thiện chất lượng chăm sóc BN.
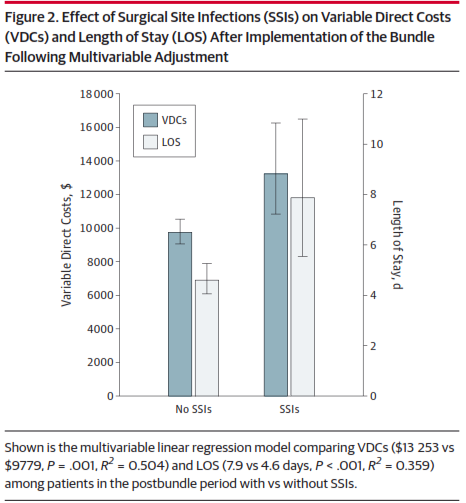
Hình 1. Tác động của NKVM lên chi phí trực tiếp biến động (VDCs) và ngày nằm viện (LOS) sau khi ứng dụng Gói tiếp theo hiệu chỉnh đa biến
NC này cũng chứng minh rằng sự giảm NKVM thực tế vẫn có thể có được ở một Viện đã tồn tại vấn đề NKVM cao trong PT đại trực tràng. Sau khi gia nhập ACS-NSQIP vào năm 2006, Viện của chúng tôi được nhận định là có NKVM cao ở PT đại trực tràng trong số các viện thành viên ACS-NSQIP từ năm 2007 đến 2011. Chúng tôi nghi rằng yếu tố chủ yếu gây tỷ lệ NKVM cao ngay từ khi bắt đầu nghiên cứu là do không có được đầy đủ các biện pháp dự phòng NKVM được tuân thủ tốt. Việc sử dụng Gói nhằm giải quyết vấn đề này là tạo ra bộ khung nhằm cung ứng những giải pháp thích hợp nhất. Mặc dù chúng tôi không có được những dữ liệu tốt nhất về việc tuân thủ tất cả biện pháp của Gói dự phòng và rất hiểu là cần có những NC về sau nhắm đến mức độ tuân thủ cần có là bao nhiêu để đảm thành công của Gói, các cuộc kiểm tra giám sát trong suốt thời kỳ của nghiên cứu chương trình của Gói cho thấy sự tuân thủ tiếp cận đến 100% các biện pháp có thể dễ dàng theo dõi trong hồ sơ bệnh án, bao gồm kháng sinh dự phòng, việc sử dụng chế phẩm chlorhexidene, giữ thân nhiệt ổn định trong mổ và sử dụng khay đóng vết mổ chuyên biệt. Ví dụ như, theo hướng dẫn của Đề án Cải tiến Chăm sóc Phẫu thuật [12], kháng sinh dự phòng được cho một cách hợp lý ở tất cả những ca bệnh trong thời kỳ sau Gói so với chỉ 90% ở thời kỳ trước Gói. Về vấn đề tác động của Gói lên viện phí, ban đầu kết quả khá bất ngờ là giảm NKVM cùng Gói dự phòng lại không làm nên giảm viện phí. Tuy nhiên, nếu chúng ta lưu ý đến ảnh hưởng của lạm phát giá chăm sóc y tế trong suốt thời gian nghiên cứu hoặc các lý do phức tạp khiến giá chăm sóc y tế cứ luôn gia tăng theo thời gian [37-40), chúng ta cũng có thể dự đoán được hiện tượng này có thể che giấu đi ích lợi về chi phí do Gói mang lại. Một khả năng khác nữa là chi phí thực hiện Gói đã bù trừ các tiết kiệm chi phí thông qua giảm NKVM và những biến chứng khác, tuy nhiên điều này có vẻ khó là sự thật. Khay chuyên dụng đóng vết mổ có giá sử dụng cho một lần lên đến 10.000 USD và giá của những cấu phần khác của Gói cũng gần như là đáng ghi nhận so với viện phí của ca bệnh PT đại trực tràng vào viện. Do vậy, dựa trên quan niệm chung là NKVM làm gia tăng viện phí [2, 4, 6, 7, 41, 42] chúng ta có thể suy rằng NC không thấy có được giảm viện phí sau khi ứng dụng Gói có thể là kết quả của lạm phát giá chăm sóc y tế và chi phí kết hợp với những biến động đồng thời trong chăm sóc BN mổ đại trực tràng.
Để tránh việc phải luôn so sánh chi phí điều trị, một phân tích phân tầng được thực hiện nhằm lượng giá chi phí kết hợp với NKVM trong thời kỳ sau Gói. Sau hiệu chỉnh đa biến, một sự gia tăng 35,5% (P = 0,001) đã được tìm thấy trong chi phí nội trú chăm sóc BN mổ đại trực tràng bị NKVM nông so với BN không bị trong thời kỳ sau ứng dụng Gói (tương đương với tăng 3.474 USD). Sự gia tăng này kém hơn hơn mong đợi từ những gì ước tính mà y văn thông báo [2,6], có thể lên đến 20.000 USD. Chúng tôi nghĩ rằng điều này là do 2 yếu tố chính. Một là, cách tính viện phí VDC (VDC = variable direct costs: các chi phí trực tiếp biến động) và hai là, chúng tôi chỉ đưa NKVM nông vào trong phân tích về chi phí, trong khi các nghiên cứu khác có thêm NKVM sâu và NKVM khoang-tạng [7], thường là tốn kém hơn nhiều. Những kết quả NC của chúng tôi cùng với một vài NC theo y văn [26, 27] đã đưa ra những tranh luận về hầu hết những ước lượng về chi phí của NKVM và những nhiễm khuẩn bệnh viện khác thường hơi bị cường điệu vì những lý do khác nhau, trong đó có những lý do đã nói trên đây.
Mặc dù kết quả lượng giá của chúng tôi về chi phí liên quan đến NKVM là thấp hơn những NC trước đây [2, 6], nhưng chúng vẫn hỗ trợ cho quan điểm thực tế là có thể tiết kiệm chi phí khi thực hiện một kế hoạch giảm NKVM hữu hiệu.
NC của chúng tôi có vài hạn chế. Một là, quần thể NC là đặc hiệu chỉ nhắm vào các PT đại trực tràng thực hiện chỉ ở một Viện. Mở rộng suy ra kết quả tương tự khi áp dụng Gói ở những quần thể BN khác, chuyên khoa khác và bệnh viện khác là không thể chắc chắn được. Hai là, chúng tôi chỉ tập trung xem xét tác động của một gói hay một hệ thống chăm sóc với việc khởi động đồng thời nhiều can thiệp, không thể nói ra được thành phần đặc hiệu nào của gói là hữu ích. Ba là, vấn đề nội tại của những NC khảo sát kết cục trong một thời gian đồng thời xảy ra những biến động về thực hành y học theo thời gian tạo ra những biến số gây nhiễu. Đôi lúc, một thay đổi trong thực hành mổ đại trực tràng xảy ra ở viện chúng tôi trong thời gian NC là một sự kiện nhằm tăng cường quy trình phục hồi [43, 44], đã bắt đầu từ năm 2010. Ghép cặp theo xu hướng được thực hiện ở NC này là nhằm hạn chế biến số gây nhiễu từ quy trình phục hồi và những thay đổi khác về thực hành lâm sàng. Ngoài ra, biến số gây nhiễu không bao gồm trong phân tích theo xu hướng của chúng tôi vẫn có thể tồn tại.
Kết luận
Mặc dù có những hạn chế này, chúng tôi kết luận rằng gói dự phòng NKVM đã làm giảm một cách hiệu quả tỷ lệ NKVM ở BN mổ đại trực tràng chương trình. Thêm nữa, chi phí gia tăng liên quan đến NKVM cũng hỗ trợ cho việc xem xét gói dự phòng như là một giải pháp hữu hiệu nhằm giảm chi phí chăm sóc y tế. Những nghiên cứu về sau cần làm rõ xem gói có thể là hữu ích với mở rộng áp dụng ở nhiều chuyên khoa khác cũng như mức độ tuân thủ ứng dụng như thế nào để có được những kết quả tốt./.
TÀI LIỆU THAM KHẢO: (44 tài liệu – tham khảo trong toàn văn)
Phạm Bá Đà (Hội Y Dược học tỉnh Kon Tum) lược dịch
Nguồn: JAMA Surg. 2014;149(10):1045-1052. doi:10.1001/jamasurg.2014.346
“The Preventive Surgical Site Infection Bundle in Colorectal Surgery. An Effective Approach to Surgical Site Infection Reduction and Health Care Cost Savings”
Jeffrey E. Keenan; Paul J. Speicher; Julie K. M. Thacker; Monica Walter;
Maragatha Kuchibhatla; Christopher R. Mantyh.
“The Preventive Surgical Site Infection Bundle in Colorectal Surgery. An Effective Approach to Surgical Site Infection Reduction and Health Care Cost Savings”
Jeffrey E. Keenan; Paul J. Speicher; Julie K. M. Thacker; Monica Walter;
Maragatha Kuchibhatla; Christopher R. Mantyh.
Ý kiến bạn đọc
Bạn cần đăng nhập với tư cách là Thành viên chính thức để có thể bình luận
Những tin mới hơn
Những tin cũ hơn
THÔNG BÁO
THÔNG TIN CHUNG
Ảnh hoạt động ngành Y tế
Thăm dò ý kiến
Mời nhập mã xác nhận
Thống kê
- Đang truy cập47
- Máy chủ tìm kiếm2
- Khách viếng thăm45
- Hôm nay2,129
- Tháng hiện tại2,129
- Tổng lượt truy cập10,340,180
VĂN BẢN MỚI BAN HÀNH